
Insulinothérapie par pompe
En France, en 2015, 3,3 millions de personnes prenaient un traitement médicamenteux pour leur diabète (soit 5% de la population). A cela, s’ajoutent les personnes diabétiques qui s’ignorent. Cette prévalence ne cesse d’augmenter, particulièrement chez les hommes, les jeunes de moins de 20 ans et les personnes de plus de 80 ans.
Comprendre le diabète

Le diabète est un trouble de l’assimilation, de l’utilisation et du stockage des sucres apportés par l’alimentation. Cela se traduit par un taux de glucose dans le sang élevé : on parle d’hyperglycémie.
Un dosage de la glycémie est pratiqué en laboratoire d'analyses médicales. Un diabète est avéré lorsque la glycémie à jeun est égale ou supérieure à 1.26g/l à deux reprises ou égale ou supérieure à 2g/l à n’importe quel moment de la journée.
On distingue principalement deux types de diabète :
- Le diabète de type 1, environ 6% des diabétiques (insulinodépendant)
Le diabète de type 1, appelé autrefois diabète insulinodépendant (DID), est habituellement découvert chez les personnes jeunes : enfants, adolescents ou jeunes adultes.
Les symptômes sont généralement une soif intense, des urines abondantes, un amaigrissement rapide. Ce diabète résulte de la disparition des cellules bêta du pancréas entraînant une carence totale en insuline. L’organisme ne reconnaît plus ces cellules bêta et les détruit. On dit que le diabète de type 1 est une maladie auto-immune.
Il existe une prédisposition génétique (familiale) mais les autres causes sont mal connues.
- Le diabète de type 2, environ 92% des diabétiques (insulinorésistant)
Le diabète de type 2 apparaît généralement chez les personnes âgées de plus de 40 ans. Cependant les premiers cas d’adolescents et d’adultes jeunes apparaissent en France. Sournois et indolore, le développement du diabète de type 2 peut passer longtemps inaperçu : on estime qu’il s’écoule en moyenne 5 à 10 ans entre l’apparition des premières hyperglycémies et le diagnostic.
Dans le diabète de type 2, deux anomalies sont responsables de l’hyperglycémie :
- Le pancréas fabrique toujours de l’insuline mais pas assez pour réguler la glycémie.
- L'insuline agit mal, la glycémie n'est pas suffisamment régulée, on parle alors d’insulinorésistance.
Il n'existe pas une cause précise mais un ensemble de facteurs favorisants :
- une origine génétique : le facteur familial est tout à fait prépondérant.
- une alimentation déséquilibrée, manque d’activité physique, surpoids...
- Les autres types de diabète concernent les 2% restants et inclus le diabète gestationnel.
Les complications du diabète non traité
Lorsque le diabète n'est pas traité, les conséquences sont sérieuses. Les hyperglycémies répétées et prolongées entraînent à long terme une altération des nerfs et des vaisseaux sanguins présents dans tout le corps.
Le risque de déclarer une maladie cardio-vasculaire, un accident vasculaire cérébral (AVC) ou une artérite pouvant parfois conduire à une amputation est multiplié par deux chez les patients diabétiques non ou mal traités. Des troubles de la vue allant jusqu'à la cécité, l'insuffisance rénale et des troubles de l'érection sont aussi possibles.
Leur risque est d’autant plus important si au diabète est associé une hypertension artérielle, une élévation du mauvais cholestérol, une obésité, un manque d’activité physique régulière et surtout un tabagisme.
Le traitement du diabète par insulinothérapie
- En cas de diabète de type 1 (insulinodépendant), le corps ne fabriquant plus du tout d’insuline, l’unique traitement actuellement est l’apport d’insuline.
Soit le traitement en apport d'insuline est utilisé en injection (traitement qui nécessite de multiples injections par stylo et contrôles de la glycémie par le patient), soit une pompe à insuline est utilisée (boîtier reproduisant l’apport d’insuline émis pas le pancréas).
- En cas de diabète de type 2 (insulinorésistant), le traitement est dans un premier temps des mesures hygiéno-diététiques, puis on a rapidement recours à des traitements antidiabétiques oraux et/ou injectables dont l’efficacité n’est optimale que s’ils sont associés à une alimentation équilibrée et à une activité physique régulière.
Le diabète de type 2 étant une maladie évolutive, après l’augmentation progressive des antidiabétiques (escalade thérapeutique), des injections d’insuline seront proposées en complément au patient lorsque la carence en insuline sera trop importante.
Les avantages de la pompe à insuline
La pompe à insuline fournit des doses régulières d'insuline en fonction des besoins (ajustement du débit de base) et favorise un meilleur équilibre glycémique.
Une formation nécessaire est effectuée, le plus souvent à l'hôpital et le suivi est ensuite effectué avec le diabétologue, l'équipe paramédicale spécialisée du service hospitalier et le prestataire de santé qui fournit la pompe.
Ce traitement est prescrit par votre diabétologue selon votre situation, l'état de votre diabète et l’existence ou non de contre-indications.
Les raisons pour lesquelles la pompe à insuline est choisie, sont nombreuses. Les plus fréquemment citées sont les suivantes :
- La crainte des piqûres ou le nombre important d'injections
 d'insuline au stylo ;
d'insuline au stylo ;
- La peur des hypoglycémies : la pompe à insuline est programmée en fonction des besoins de chacun, les hypoglycémies sont moins fréquentes ;
- La souplesse dans les repas : grâce à un calcul de valeurs de glucides contenus dans ce que nous mangeons, on peut adapter sa dose à son appétit et son activité ;
- Le confort de vie de son diabète au quotidien : la pompe à insuline permet la modification et la programmation à l’avance de la dose d’insuline en fonction de l’activité prévue (professionnelle, physique, restaurant, grasse matinée…).
Le fonctionnement de la pompe à insuline
Une pompe à insuline est un petit dispositif programmable qui permet de délivrer une dose appropriée d’insuline de façon continue, via un cathéter en sous-cutané.
La pompe à insuline permet d’adapter l’insulinothérapie au rythme de vie de chaque patient, reproduisant en partie la fonction naturelle du pancréas en tenant compte de ses activités quotidiennes : horaires des repas, emploi du temps professionnel, sommeil, sport, grossesse... Elle est composée d'un microprocesseur alimenté par pile ou sur secteur, qui programme exactement les doses d'insuline souhaitées.
La pompe à insuline imite le fonctionnement du pancréas. Elle injecte de façon constante une quantité d’insuline prédéterminée, le débit basal, c'est « l'insuline pour vivre ». Le débit peut varier au cours de la journée et de la nuit, en fonction des besoins du patient. Le débit basal est programmé à l’avance.
Le patient agit uniquement lors des repas ou collation en apportant une dose supplémentaire appelée le bolus, c’est ce qu’on appelle « l’insuline pour manger ».
Les différents types de pompe à insuline
- La pompe conventionnelle : elle est composée d’un boîtier programmable dans lequel vient s’insérer le réservoir à insuline. Le cathéter ou dispositif d'injection est composé d'une tubulure et d'une canule. La canule qu'on insère dans la peau sur le site d'injection choisi est reliée à la pompe grâce à la tubulure. Il existe différentes longueurs de tubulure en fonction de la corpulence du patient et des sites d’injection choisis ;
- La pompe PATCH (pompe adhésive) : c’est un dispositif d’injection d’insuline sans tubulure. Il se compose de deux éléments :
- Un programmateur permettant le réglage des fonctions du dispositif d’injection à distance ;
- Un dispositif à usage unique "Patch" ou "Pod" qui vient se coller sur la peau. Il contient un réservoir, une canule à insertion automatique, un système électronique communicant avec le programmateur.

Pompe conventionnelle Pompe PATCH
Cathéters ou dispositifs d'injections
- Pour les pompes conventionnelles :
Il existe une multitude de cathéters différents en fonction de chaque pompe conventionnelle et des besoins du patient. Le cathéter (à changer tous les 3 jours) est composé d'une tubulure et d'une canule.
Des dispositifs d'insertion existent pour faciliter leur pose. Le choix du site d’injection est personnel, le diabétologue conseille au mieux en fonction de certains critères.
La canule est directement reliée au réservoir situé dans le corps de la pompe via la tubulure et permet l’administration programmée de l’insuline.
- Pour les pompes PATCH :

Il n'y a pas de cathéter a proprement parlé. Le dispositif d'injection fonctionne sans tubulure.
La pompe PATCH ou POD se colle directement sur la peau. Elle contient le réservoir d'insuline et la canule qui pénètre la peau lors de l'amorçage de la pompe.
Des dispositifs d'insertion existent pour faciliter sa pose.
Le choix du site d’injection est personnel, le diabétologue conseille au mieux en fonction de certains critères.
Le réservoir
Dans les deux types de pompe à insuline, le réservoir est a remplir par le patient.
D’une pompe conventionnelle à l’autre, le réservoir varie entre 160 unités et 315 unités d’insuline. Ainsi, les besoins du patient peuvent influer sur le choix initial de la pompe.
Pour la pompe PATCH, le réservoir est de maximum 200 unités.
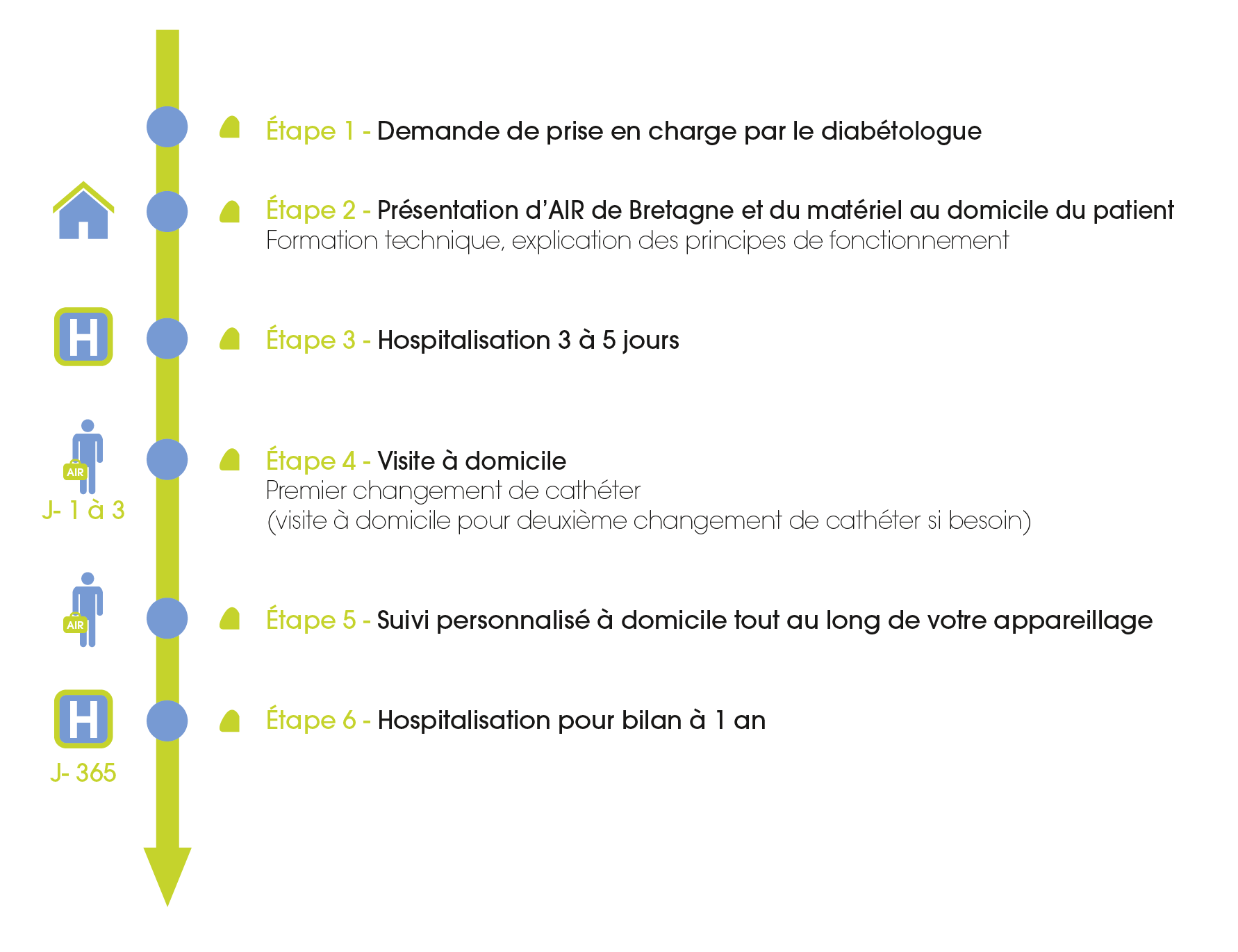
Notre rôle est de vous accompagner dans le traitement de votre diabète.
- Installation et formation au matériel d’insulinothérapie à votre domicile par l’équipe paramédicale ;
- Suivi paramédical et technique du traitement : contrôle du matériel et observance à fréquence régulière ;
- Préparation et délivrance des consommables ;
- Transmission de compte-rendus au médecin prescripteur et/ou professionnel de santé par l’infirmier(e) spécialisé(e) ;
- Astreinte téléphonique 7j/7 et 24h/24 ;
- Continuité de votre traitement lors de vos déplacements hors de notre zone d’intervention.
Notre rôle est également d’assurer votre prise en charge administrative et de se charger de toutes les démarches auprès de votre caisse d’assurance maladie et votre mutuelle.
La prise en charge est accordée sur prescription médicale et renouvelée sous réserve d’un traitement bien suivit et efficace.


